Die Geschichte des Insulins, ein lebenswichtiges Hormon
Am 27. Juli 2021 jährte sich zum hundertsten Mal ein wichtiges Ereignis in der medizinischen Geschichte. Den Medizinern Frederick Banting und Charles Best gelang erstmals die Isolierung von Insulin aus der Bauchspeicheldrüse von Hunden. Dadurch legten sie den Grundstein für eine erste wirksame Behandlung von Diabetes mellitus.
Durch ihre Erfolge bei der Insulin- isolierung injizierten Banting und Best am 30. Juli 1921 einem pankreasektomiertem Hund Insulin und konnten dadurch eine Blutzuckersenkung von 40% erreichen. So entwickelten sie ihre Entdeckung weiter und testeten verschiedene Extrak- tionsmöglichkeiten und Formen der Aufbereitung für das neu entdeckte Hormon.
Was ist Insulin?
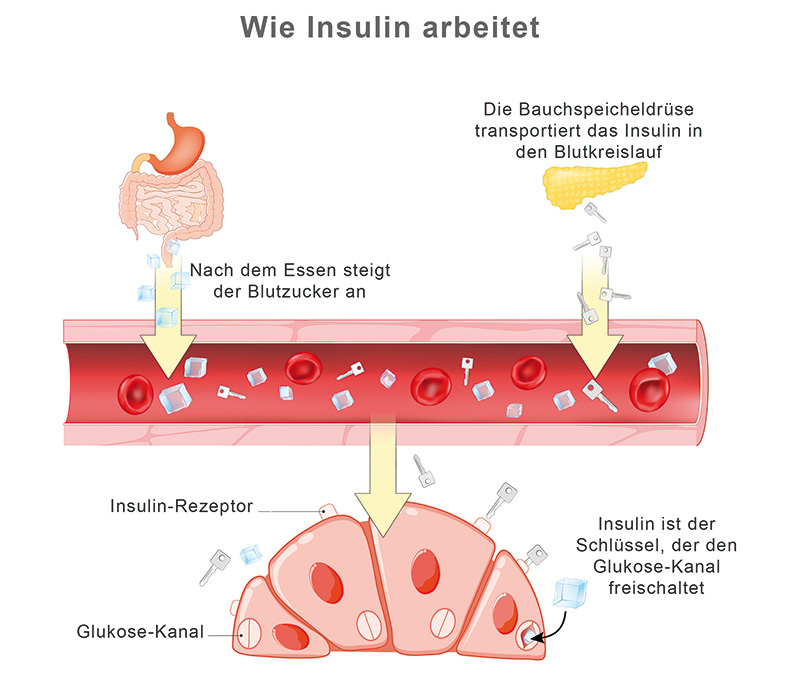
Insulin ist ein körpereigenes Hormon und senkt direkt den Blutzuckerspiegel. Es gibt unterschiedliche Insulinarten, die sich in ihrer Wirkweise unterscheiden. Es sind langwirksame Insuline für den Insulingrundbedarf und kurzwirkende Insuline für den Mahlzeitenbedarf. Es gibt verschiedene Strategien in der Behandlung mit Insulin.
Diabetes gestern und heute
Obwohl die Symptome des Diabetes schon seit der Antike bekannt waren, verlief die Krankheit des Diabetes Typ 1 tödlich. Diabetes mellitus konnte damals nur durch strenge diätetische Maßnahmen therapiert werden. Durch eine stark kohlenhydratreduzierte Ernährung konnten die Betroffenen ein bis zwei Jahre überleben, bevor sie abgemagert ins diabetische Koma fielen und verstarben. Heute können Diabetiker ein fast normales Leben führen.
Wie ging es weiter?
Nach einigen Rückschlägen gelang den Forschern einige Monate später ein weiterer wichtiger Durchbruch. Am 23. Januar 1922 injizierten sie dem 13-jährigen Leonard Thompson ein tierisches Insulin. Dadurch konnten sie seine gefährlich hohen Blutzuckerwerte senken. Nach nur wenigen Tagen erholte sich der erkrankte Junge, lebte noch 13 Jahre mit dem Insulin und starb dann an einer Lungenentzündung. Weitere Menschen wurden ebenfalls erfolgreich behandelt, so dass erstmals eine wirksame Therapie zur Verfügung stand. Auch in den folgenden Jahren wurden weiterhin große Fortschritte gemacht. Zunächst wurde das Insulin nur aus Schlachtabfällen vom Rind oder Schwein hergestellt, dies ist aber in Deutschland nicht mehr erhältlich.
Welches Insulin kommt zum Einsatz?
Heute kommen Human- und Analoginsuline zum Einsatz. Beide Arten werden gentechnisch im Labor mithilfe von Bakterien aus Aminosäuren oder Hefen gewonnen. Das Humaninsulin ist wie das in der Bauchspeicheldrüse gebildete Insulin aufgebaut. Die Wirkung des Humaninsulins tritt nach ungefähr 20 bis 30 Minuten ein. Während es nach etwa anderthalb bis drei Stunden die volle Wirkung erreicht, endet nach ungefähr 6 Stunden die Wirkung. Die Zeiträume sind aber von Mensch zu Mensch unterschiedlich. Wegen ihrer schnellen Wirkung wird das Humaninsulin zu den Mahlzeiten gespritzt, wodurch der Blutzuckeranstieg nach dem Essen abgefangen werden soll.
Die Analoginsuline unterscheiden sich leicht im Aufbau von den Humaninsulinen. Dadurch kann zum Teil die Wirkung auffallend schneller oder langsamer eintreten.
Die langwirkenden Analoginsuline wirken oft bis zu 24 Stunden, wobei die neueren Entwicklungen sogar bis zu 48 Stunden wirken können. Sie sollen den von den Mahlzeiten unabhängigen Grundbedarf an Insulin abdecken und werden z.B. nur morgens und abends gespritzt. Die schnell und kurz wirkenden Analoginsuline sollen den Blutzuckeranstieg korrigieren, der in- folge von Mahlzeiten oder bei einem akut erhöhten Blutzuckeranstieg entstanden ist. Die Wirkung tritt rasch ein, und das Wirkmaximum ist häufig nach ungefähr einer Stunde erreicht, dies kann aber bei jedem Menschen anders sein.
Weiterentwicklung
Die Hilfsmittel für die Gabe von Insulin entwickelten sich von der ersten speziell für die Insulininjektion entwickelten Spritze über die Autoinjektoren bis zu den Pens sowie den Insulinpumpen, wobei die Pens und die Insulinpumpen seit den 1990er Jahren für die allgemeine Verwendung zur Verfügung stehen. Die Insulinpumpe ist über einen Katheder am Körper mit einer Injektionsnadel beziehungsweise einem Injek- tionsschlauch zur subkutanen Abgabe des Insulins verbunden. Sie enthält einen Vorrat für 24 Stunden, der individuell die einzustellende kontinuierliche Basalrate abgibt.
Wie sieht die Zukunft aus?
Heute forscht man schon in Richtung einer künstlichen Bauchspeicheldrüse, dem sogenannten Closed-Loop-System. Es ist ein sich selbst steuerndes Regelkreissystem zur Einstellung der Blutzuckerwerte. Es besteht aus einem Glukosesensor, der durchgehend den Blutzucker misst. Die Zuckerwerte werden direkt an die Insulinpumpe übertragen, die dann die jeweils passende Insulinmenge selbständig abgibt.
Fazit
Dass Insulin vor mehr als 100 Jahren entdeckt wurde, ist bis heute ein Segen. Zahlreiche Menschen mit Diabetes können heute, wenn sie gut eingestellt sind und medizinisch betreut werden, ein fast normales Leben führen.
Mechthild Maiss / Katharina Stang
Quellen:
- Sonderheft 100 Jahre Insulin. Kirchheim 2021.
- www.diabinfo.de/leben/behandlung/insulintherapie.html (zuletzt abgerufen 20.11.2020)
- www.diabetes-ratgeber.net/Insulin (zuletzt abgerufen 20.11.2020)